―文献名―
B.Venkatesh, et al. Adjunctive glucocorticoid therapy in patients with septic shock. NEJM. 2018;378(9): 797-808.
―要約―
■Introduction:
・入院患者の敗血症による死亡率は30-45%
・グルココルチコイドは、40年以上補助療法として使用されてきたが、その安全性や効果については明らかでない。
・1980年代に行われたRCTでは、高用量のメチルプレドニゾロン(30mg/kg)の投与はプラセボと比較して死亡率を増加させた。
・2つのRCTにて、敗血症性ショックの患者に対する低用量のヒドロコルチゾン(200mg/日)の投与が死亡率を減少させるか検討されたが結果は一致しなかった。さらにこの研究では、ヒドロコルチゾン投与群でショックの早期再発が認められた。
・その後のシステマティック・レビューやメタ・アナライシスでは、敗血症性ショックの患者に対するヒドロコルチゾンの使用が良いのか悪いのか、確固たるエビデンスを示せなかった。
・最近のガイドラインでは、補液と昇圧剤投与により血行動態が安定しない敗血症性ショックの患者に対して、ヒドロコルチゾンを使用することが勧められているが、質の低いエビデンスに基づくもののため、その推奨度は弱い。
・敗血症性ショックの患者に対するグルココルチコイドの効果が不確実なため、臨床現場によって治療が異なる。
・易感染性、代謝、神経や筋肉の変化といったグルココルチコイドによる副作用が、さらに臨床的な不確実性を増している。
・このため我々は、敗血症性ショックの患者に対するヒドロコルチゾンの投与はプラセボよりも死亡率を低下させるという仮説のもとAdjunctive corticosteroid treatment in clinically ill patients with septic shock(ADRENAL)試験を行なった。
■Method:
■trial design and oversight
・investigator-initiated, international, pragmatic, double-blind, parallel-group, randomized, controlled trial
・参加したのは、オーストラリア、イギリス、ニュージーランド、サウジアラビア、デンマーク
・スポンサー:the George institute for global health, Australia
■patients
・18歳以上の成人
・人工呼吸器管理中、臨床的に感染症の疑いが強い、SIRSの基準を2項目以上満たす、昇圧剤か強心薬を最低4時間以上使用中
・除外基準:グルココルチコイドの全身投与を受けていた人、etomidate(副腎抑制をきたす麻酔薬)投与を受けていた人、基礎疾患で余命が90日以内の人、適切な治療が受けられない人、24時間以上経過してから包含基準を満たした人
■randomization and trial regimen
・ヒドロコルチゾン(Pfizer)200mg/日orプラセボ(Radpharm Scientific)
・7日間もしくは、死亡退院あるいはICUから退室するまで、24時間持続静注
■outcomes
・Primary outcome: (死因にかかわりなく)90日以内の死亡
・Secondary outcome: 28日以内の死亡、ショック改善までの期間、ショックの再発、ICU入院期間、入院期間、人工呼吸器装着の期間と回数、腎代替療法の利用、2-14日間後の菌血症もしくは真菌血症の発症率、ICUでの輸血
■Results
■patients
・2013年3月から2017年4月まで3,800人の患者が試験に参加し、うち3,658人(ヒドロコルチゾン投与群1,832人、プラセボ群1,826人)のプライマリ・アウトカムが確認された
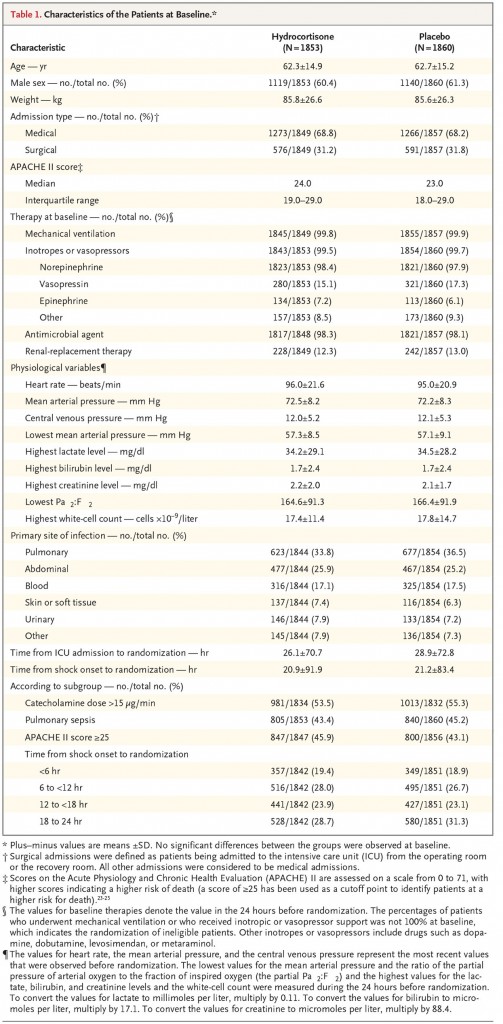
・患者の特徴は両群で差がなかった(Table 1.)
■primary outcome(Table 2.)
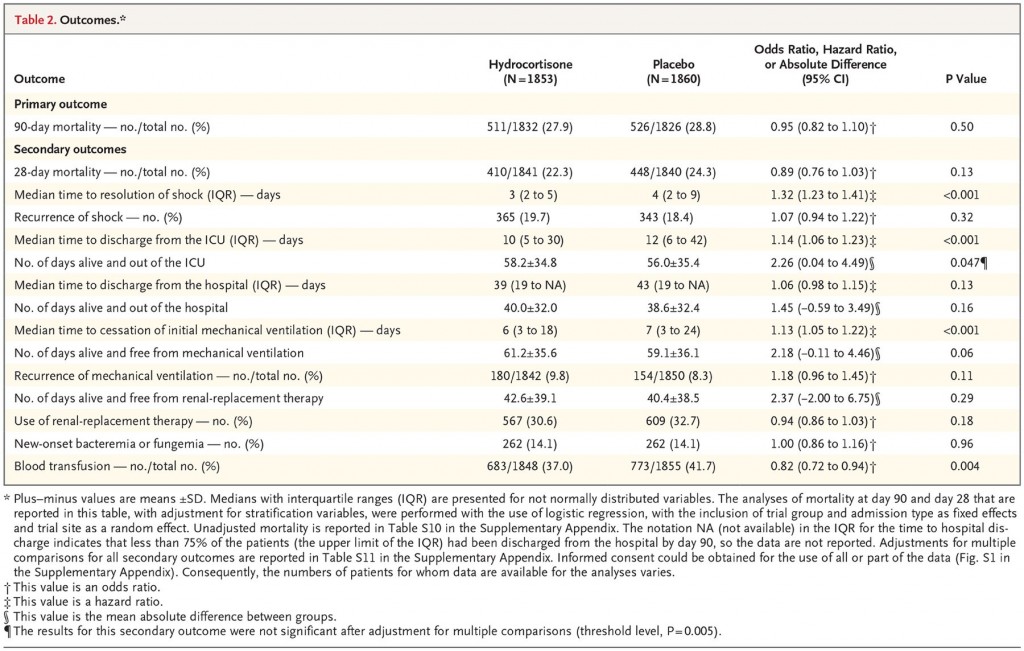
・ヒドロコルチゾン投与群の患者511人(27.9%)、プラセボ群の患者526人(28.8%)が死亡した(オッズ比 0.95; 95%CI, 0.82-1.10; p=0.50)。治療の効果は、6つのサブグループで同等だった。(Figure 1.)
■secondary outcome
・ヒドロコルチゾン投与群の患者は、プラセボ群と比してショックからの回復がより早かった(平均期間, 3日間 [四分位, 2-5] vs 4日間 [四分位, 2-9]; ハザード比, 1.32; 95%CI, 1.23-1.41; p<0.001)。
・ヒドロコルチゾン投与群の患者は、プラセボ群と比べて初回の人工呼吸器装着期間が短かった(平均期間, 6日間 [四分位, 3-18] vs 7日間 [四分位, 3-24]; ハザード比, 1.13; 95%CI, 1.05-1.22; p<0.001)。しかし人工呼吸器の再装着を考慮に入れると、人工呼吸器離脱後の生存期間については有意差が見られなかった。
・ヒドロコルチゾン投与群はプラセボ群に比べて、輸血を受けた患者が少なかった(37% vs 41.7%; オッズ比, 0.82; 95%CI, 0.72-0.94; p=0.004)。
・28日間の死亡率、ショックの再発率、ICUから退室後の生存期間、退院してからの生存期間、人工呼吸器再装着率、腎代替療法の割合、菌血症や真菌血症の新規発症率については、両群で差がなかった。
■adverse events
・ヒドロコルチゾン投与群では、プラセボ群に比べて、副作用の割合が高かった(1.1% vs 0.3%, p=0.009)。(Table 3.)
■conclusion
・人工呼吸器管理をされている敗血症性ショックの患者に対してヒドロコルチゾン投与を行うことは、プラセボと比較して90日間死亡率を低下させなかった。
【開催日】2018年9月5日(水)