STEP1 臨床患者に即したPI(E)CO
【評価を行った日付】
2016年9月4日
【臨床状況のサマリー】
60歳女性
転居に伴い当院を利用し始めた。
膀胱炎の既往多数。前医で処方されたLVFXを有症状時に頓服していた。
下腹部痛、残尿感、頻尿があり、LVFX内服したが改善しない。
経過中の発熱なし。院内の尿検査では細菌尿、膿尿みとめており、膀胱炎と診断される。尿培養からはE.coli(R to LVFX)が検出された。CCL内服で治癒したが、膀胱炎を繰り返す既往があり、抗生剤を持っていないと心配と話している。
患者に説明をするうえで、「膀胱炎は抗生剤がなくても治癒する」は本当か、を調べたい。
P;膀胱炎の女性
I(E);抗生剤を使用する
C;抗生剤を使用しない
O;治療成績に差がない
STEP2 検索して見つけた文献の名前
【見つけた論文】
検索したエンジン;NEJMのClinical practiceからの孫引き
見つけた論文;T C M Christiaens. Randomised controlled trial of furantoin versus placebo in the treatment of uncomplicated urinary tract infection in adult women; British Journal of General Practice. 2002 Sep; 52(482): 729–734.
STEP3;論文の評価
STEP3-1.論文のPECOは患者のPECOと合致するか?
P;単純性の下部尿路感染症を疑う症状(急性排尿障害、頻尿、尿意切迫)と膿尿をみとめる15-54歳の非妊娠女性
I(E);ニトロフラントイン(日本未発売)100mg 4T4x 3日間
C;プラセボ 4T4x 3日間
O;症状と細菌尿の消失・改善
→患者のPECOと (合致する ・ 多少異なるがOK ・ 大きく異なるため不適切)
STEP3-2 論文の研究デザインの評価;内的妥当性の評価
①研究方法がRCTになっているか?隠蔽化と盲検化はされているか?
→ランダム割り付けが ( されている ・ されていない )
→隠蔽化が ( されている ・ されていない ・ 記載なし )
→盲検化が ( されている ・ されていない )
実際のTableで介入群と対照群は同じような集団になっているか?
→( なっている ・ なっていない ・ 記載なし )
② 解析方法はITT(intention to treat)か?
→ITTが ( されている ・ されていない )
STEP3-3 論文で見いだされた結果の評価
Outcomeについて、以下の値を確認する
【① 治療効果の有無; P値を確認する】
【②治療効果の大きさ;比の指標と差の指標を確認する】
●RR(あるいはHR・OR)を確認する
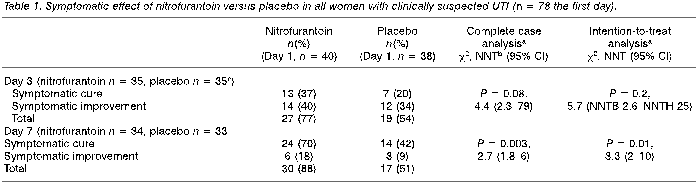
<table1>
Day3 RR1.35, Day7 RR1.7
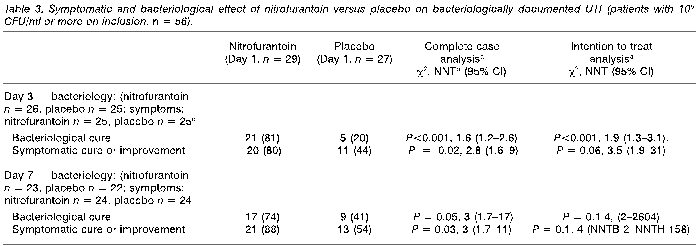
<table3>
Day3 bacteriology: RR3.89, symptom: RR1.54
Day7 bacteriology: RR1.5, symptom: RR1.78
●ARRとNNTを計算する
<table1>
Day3 ARR0.175 NNT5.7,
Day7 ARR 0.31 NNT3.2
<table3>
Day3 bacteriology: ARR0.535 NNT1.9, symptom: ARR0.28 NNT3.5
Day7 bacteriology: ARR0.256 NNT4, symptom: ARR0.24 NNT4
【③治療効果のゆらぎ;信頼区間を確認する】
①参照
STEP4 患者への適用
【①エビデンスの視点】
●論文の患者と、目の前の患者が、結果が適用できないほど異なっていないか?
年齢は60歳であり、研究対象である15歳〜54歳からは外れる。除外基準である発熱や、既知の腎臓・尿路疾患はない。糖尿病を含めた易感染性疾患はない。今回の膀胱炎はCCL内服で治癒しており、次回の膀胱炎は「再発」になるかどうかはまだ不明である。産婦人科疾患の検索はされてない。
また、ニトロフラントインは本邦では発売されていないが、海外では膀胱炎の第一選択薬にもなっており、一般的な抗生剤治療と考える。
●内的妥当性の問題点は?(STEP3の結果のサマリー)
研究はランダム化、隠蔽化、盲検化されているが、割付された2群間の特徴についての比較はなされていない。
本研究の着目すべき点は、P<0.05と有意差をもって示されたのは臨床学的UTIの7日目の症状改善と、細菌学的UTIの3日後の細菌尿の消失だけであることだ。NNTはいずれも一桁ではあるが、プラセボ群であっても症状や細菌尿の改善症例があることがわかった。
【②臨床セッティングの視点】
●治療そのものは忠実に実行可能か?
無治療で経過を見ることは、患者の医療機関へのアクセスの良さを考えれば可能だが、明らかな有意差がないだけで抗生剤治療群の方が症状の改善・細菌尿の改善の全てにおいて勝っていた。自然治癒することがある、というのは情報提供にはなるが、強く勧められるものではないと考える。
生活指導としては、本研究では、「水分をしっかりとること」を両群で行っており、実行可能と考える。
●重要なアウトカムはコストや害を含めて全て評価されたか?
3日間の観察機関の中で、プラセボ群で腎盂腎炎を疑われた人が1人、症状悪化が5人。7日間の観察機関の中で 5人の症状悪化がいた。経過が横ばいでだけでなく、増悪する可能性があることも考慮するべきである。また、抗生剤の副反応に関しての評価はなかった。
【③使う者の経験の視点】
●これまでのその治療に対する経験はどうか?
外来で経過観察を勧めたことはないが、「経過観察したけど治らないから受診した」「実際に治った経験がある」という患者には会ったことがある。
●自分の熟達度から実行は可能だろうか?
耐性菌の問題、抗生剤へのアレルギーなどの問題など、経過観察の適応となる症例は限られそうだ。
【④患者の考え・嗜好の視点】
●illness/contextの観点からは治療は行うべきか?あるいはillness/contextを更に確認するべきか?
患者は抗生剤の頓服で膀胱刺激症状(おそらく膀胱炎)の治療をしてきた経験がある。膀胱炎の診断は患者の主観でも十分であると言われているが、本患者は抗生剤の内服方法への教育も必要であり、自宅に置き薬として抗生剤を常備することは望ましくない。
しかし、情報提供として、臨床学的にも細菌学的にもUTIの症状変化は3日目までの抗生剤の優位性はないということから、頓服で自宅に薬がなくても、受診できるときに受診する、という方針をお勧めできるかもしれない。
【開催日】
2016年9月14日(水)