STEP1 臨床患者に即したPI(E)CO
【評価を行った日付】
2017年2月1日
【臨床状況のサマリー】
1年に10回程度、臀部の単純疱疹を繰り返している75歳女性。2週間前にも臀部ヘルペスを発症し、バルトレックス1000mg/day 分2 5日間の内服加療を行った。再び水疱が出現したため受診。臀部には水疱2つあり。
これまでは毎回バルトレックス1000mg/day 分2 5日間で治療されている。
既往:慢性C型肝炎抗ウイルス療法後、3日前に肺腺癌疑いと告知
P;単純疱疹を繰り返している高齢女性において
I(E);バルトレックスの内服加療 は
C;経過観察 or 外用薬加療 と比較して
O:皮疹の治癒を早めるか
STEP2 検索して見つけた文献の名前
検索したエンジン;UpToDate®
Treatment of herpes simplex virus type 1 infection in immunocompetent patients
【見つけた論文】
Spotswood LS, et al. High-dose, short-duration, early valacyclovir therapy for episodic treatment of cold sores: results of two randomized placebo-controlled, multicenter studies. Antimicrobial Agents and Chemotherapy, Mar. 2003, p1072–1080.
STEP3;論文の評価
STEP3-1.論文のPECOは患者のPECOと合致するか?
P;12歳以上の、1年に3回以上口唇ヘルペスを繰り返している患者において
I(E);早期にvalacyclovir <a: 2g/day 1日間>または<b: 2g/day 1日間+1g/day 1日間>で加療した群は
C;プラセボを内服した群 と比較して
O;皮疹の消失が早まったか / 皮疹の出現を予防・抑制できたか
→患者のPECOと (合致する ・ 多少異なるがOK ・ 大きく異なるため不適切)
STEP3-2 論文の研究デザインの評価;内的妥当性の評価
①研究方法がRCTになっているか?隠蔽化と盲検化はされているか?
→ランダム割り付けが ( されている ・ されていない
→隠蔽化が( されている ・ されていない ・ 不明 )
→盲検化が( されている ・ 一部されている ・ されていない ・記載なし )
実際のTableで介入群と対照群は同じような集団になっているか?
→人種・性別の割合は同等。年齢・再発頻度の中央値は同等。しかしリスク因子に関しては全く不明。除外基準は、HIV感染などの免疫低下宿主、
腎障害。担癌患者などは不明。
② 解析方法はITT(intention to treat)か?
→ITTが( されている ・ されていない )
STEP3-3 論文で見いだされた結果の評価
Outcomeについて、以下の値を確認する
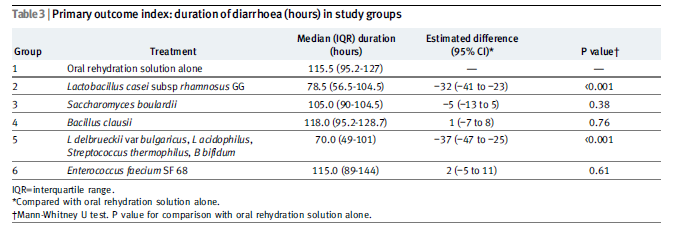
【① 治療効果の有無; P値を確認する】1-day therapy / 2-day therapy
皮疹の消失が早まったか:study1: 0.001 / 0.009 study2: 皮疹の出現を予防できたか:study1: 0.096 / 0.061 study2:
【②治療効果の大きさ;比の指標と差の指標を確認する】
・皮疹の消失が早まったか(有意差あり)
study1: -1.0日(median)、-1.1日(mean) /-0.5日(median)、-0.7日(mean)
study2: -0.5日(median)、-1.0日(mean) /-0.5日(median)、-0.8日(mean)
ただし、皮疹消失の時期がわからなかった症例は「15.0日」で計算されている。皮疹消失の時期がわからなかった症例が、各群で何人いたかは示されていない。
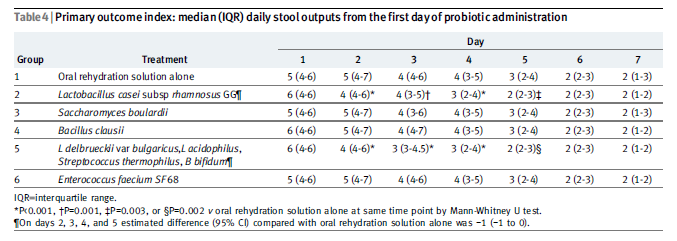
・皮疹の出現を予防できたか(有意差なし)
study1: 6.4%(-1.8 to 14.5) / 8.5%(0.2 to 16.7)
study2: 8.0%(-0.1 to 16.0) / 8.0%(0.3 to 15.8)
・ORを確認する:皮疹の出現を予防できたか(有意差なし)
study1: 1.32(0.95 to 1.84) / 1.38(0.98 to 1.94)
study2: 1.39(0.99 to 1.95) / 1.41(1.02 to 1.94)
・ARR(NNT)を計算する皮疹の出現を予防できたか(有意差なし)
study1: 0.064(16) / 0.085%(12)
study2: 0.08(13) / 0.08%(13)
【③治療効果のゆらぎ;信頼区間を確認する】
②の()に記載
STEP4 患者への適用
【①論文の患者と、目の前の患者が、結果が適用できないほど異なっていないか?】
担癌患者であること、75歳であり対象の中でも最高齢クラスであること、すでに水疱を形成していること、臀部ヘルペスはHSV-1でない可能性があることから、結果は適応できない。
・内的妥当性の問題点は?
Subjectの詳細(リスク因子など)が不明であること、resultの治癒期間の算定方法に疑問が残ることから、アウトカムの有意差は鵜呑みにはできない。
【②治療そのものは忠実に実行可能か?】
帯状疱疹なら可能な投薬量。投薬期間は問題ない。
ただし、前駆症状の段階での受診は稀であり、治療開始のタイミングは実現困難。
論文のように、前駆症状がある患者に事前に渡しておくことは可能。
【③重要なアウトカムはコストや害を含めて全て評価されたか?】
Subjectの詳細が不明であること、resultの治癒期間の算定方法に疑問が残ることから、アウトカムの有意差は鵜呑みにはできない。
また、副作用として、頭痛が倍増しているのは確か。
コスト:1錠188.8~405.6円。1-day: 755.2~1622.4円。2-day: 1132.8~2433.6円。
【④使う者の経験の視点】
・これまでのその治療に対する経験はどうか?:
外用でも効いている印象。初めて内服を試してみたが、確かに水疱まではできなかった。ただ内服しなかったらどうだったかはわからないので、
なんとも言えない(自分のケース)。
・自分の熟達度から実行は可能だろうか?:処方自体は可能
【⑤患者の考え・嗜好はどうなのか?】
痛みや痒み、不快感などの症状はなかった。肺癌の精査が10日後に迫っており、それに影響が出ないか心配されていた。精査には影響がないこと、内服薬は不要であることを説明すると納得された。外用薬のみ処方した。
【開催日】
2017年2月8日(水)