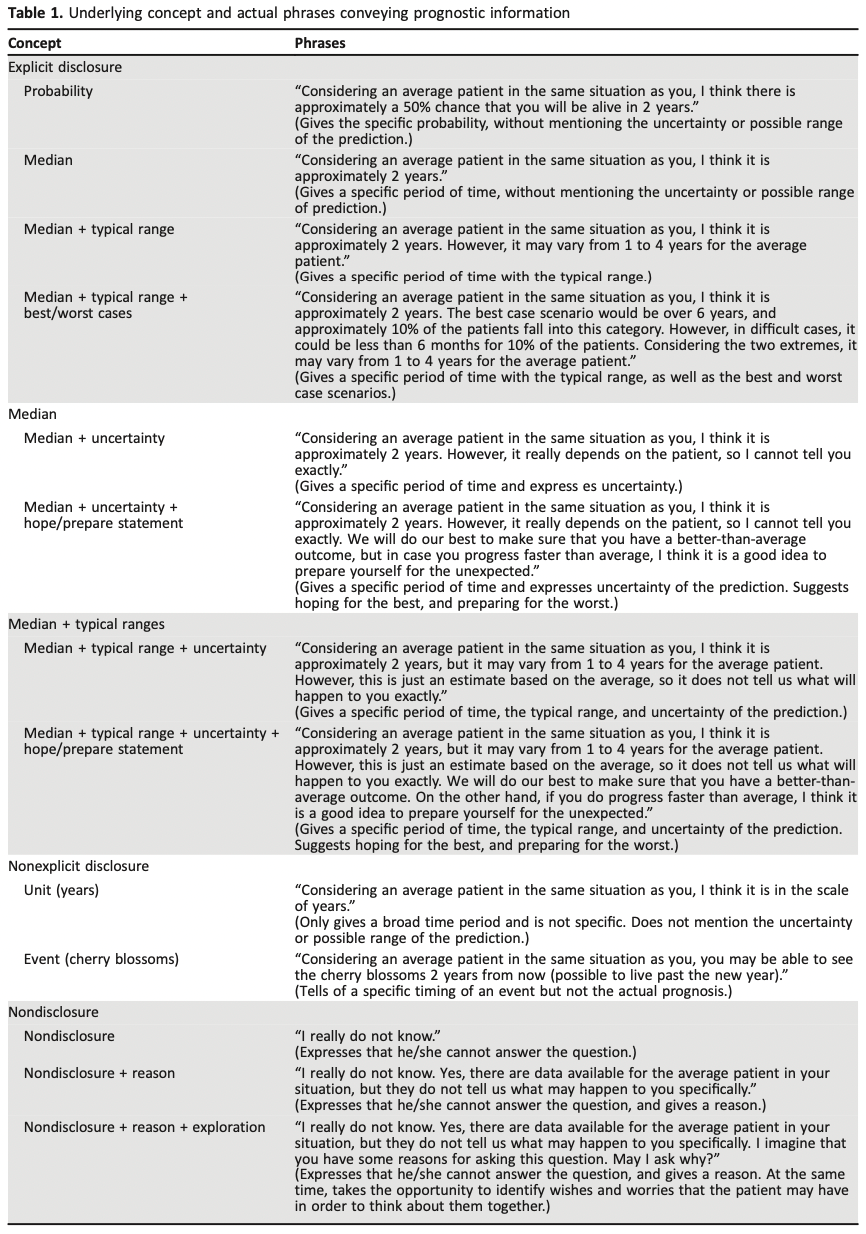
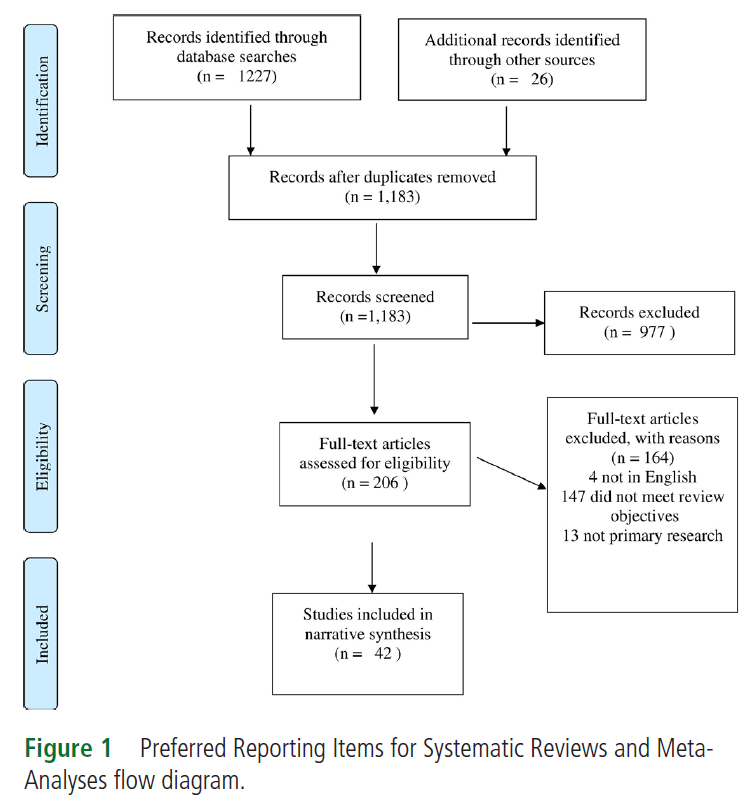
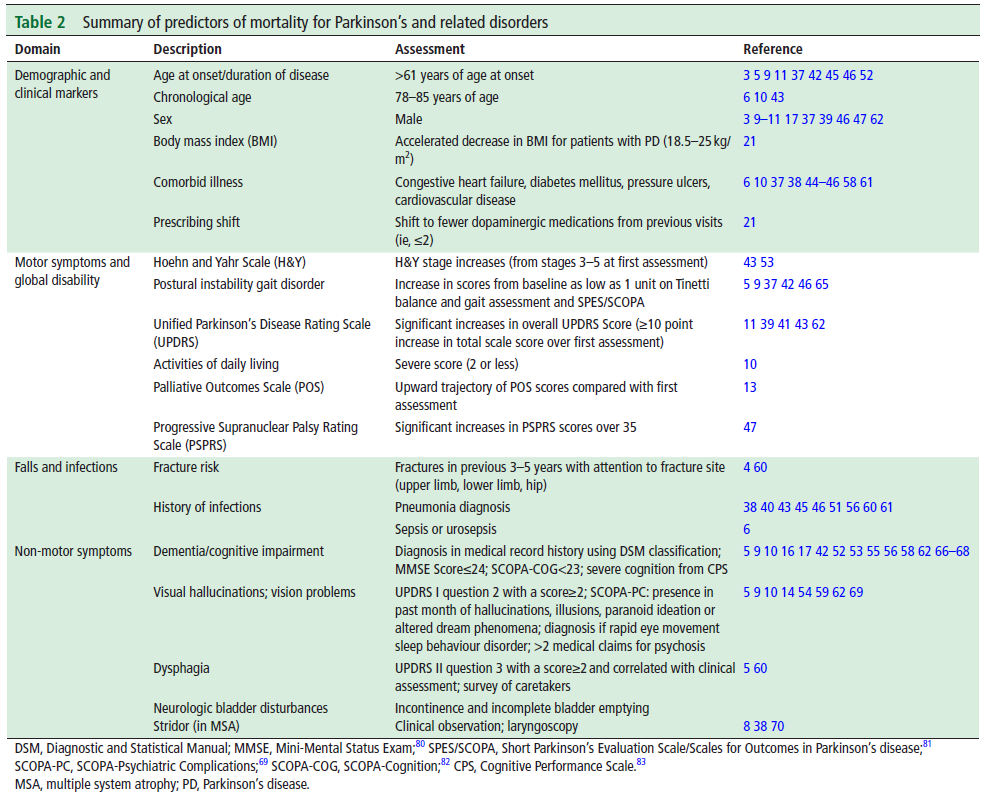
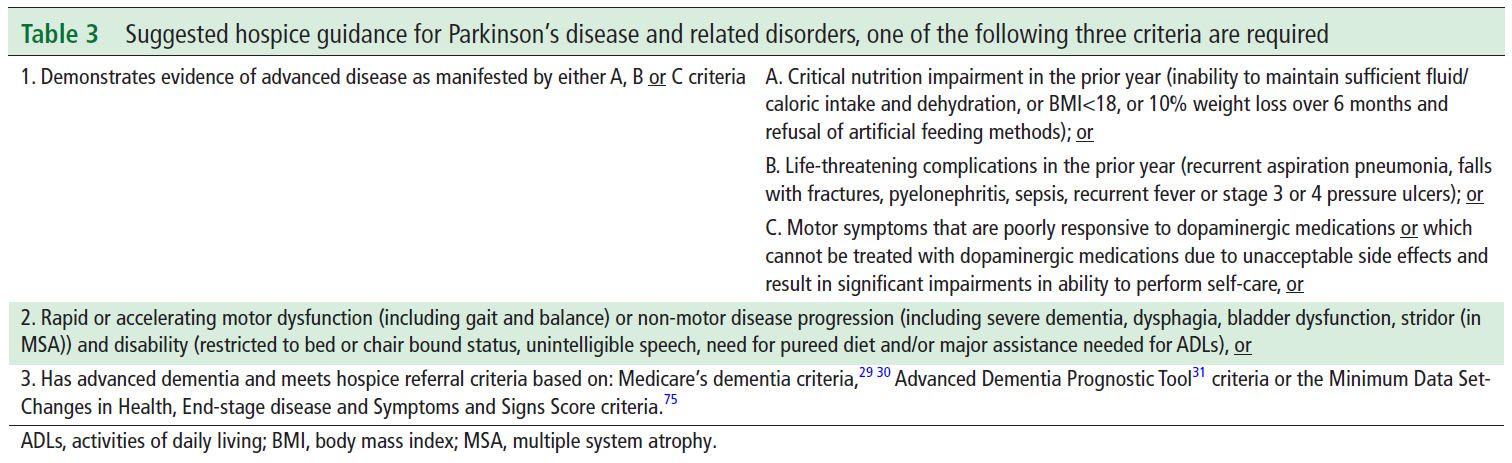
※この時期のUpToDateにある”What’s new in family medicine”のTopicで参考にされている文献です。
―文献名―
Honinx E, Van den Block L, Piers R, et al. Potentially Inappropriate Treatments at the End of Life in Nursing Home Residents: Findings From the PACE Cross-Sectional Study in Six European Countries.J Pain Symptom Manage. 2021;61(4):732-742.e1. doi:10.1016/j.jpainsymman.2020.09.001
―要約―
Introduction
ヨーロッパでは、65歳以上の高齢者の最大38%が老人ホームで亡くなっている。ベルギー、イギリス、フィンランド、イタリア、オランダ、ポーランドの老人ホームでPACE(Palliative Care for Older、高齢者のための緩和ケア)の横断的研究を行った。
目的
老人ホーム入居者の人生最後の1週間における潜在的に不適切な治療の割合を推定し、国による違いを分析すること。
Method
研究デザインとサンプリング
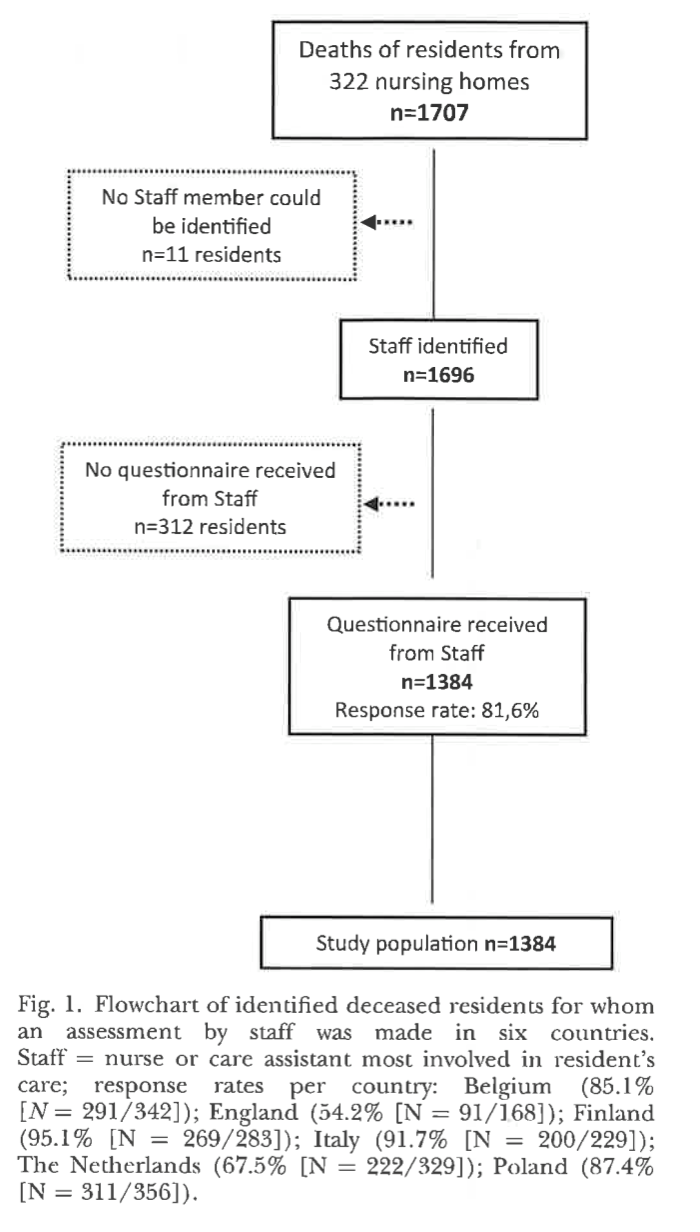
老人ホームの死亡した入居者を対象とした横断的な調査を、2015年に6つのヨーロッパの国(ベルギー、イギリス、フィンランド、イタリア、オランダ、ポーランド)で、比例層化無作為抽出法を用いて実施した。各国の老人ホームは、地域(州やその他の大きな地域)、種類、ベッド数(国の中央値以上/以下)で層別され、国全体をカバーするように無作為にサンプリングされました。
データ収集
過去3カ月間に死亡した入居者の概要と、それぞれの主要な回答者(スタッフ、すなわち、ケアに最も関与している看護師/ケアアシスタント、管理者/運営者、GP)のリストを各施設が提供した。これらの人々には、匿名コードと、完全な匿名性と守秘性を保証する添付文書が付いた紙のアンケート用紙が送られ、アンケート用紙はエクセルファイルを使ってモニターする研究者に直接返却された。自分が知っている限りで、これらの治療が人生の最後の週に行われたかどうかを尋ねられました。
測定方法
本研究で、不適切な治療とは、期待される健康上の利益(寿命の延長や痛みの軽減など)よりも、負の影響(死亡率や症状の重さなど)が大きい」治療や投薬を指す。
人工経腸栄養(経腸栄養、経管栄養TPN)、輸液、蘇生、人工呼吸、輸血、化学療法・放射線療法、透析、手術、抗生物質、スタチン、抗糖尿病薬、新規経口抗凝固薬を対象とした。
Results
調査対象者の特徴
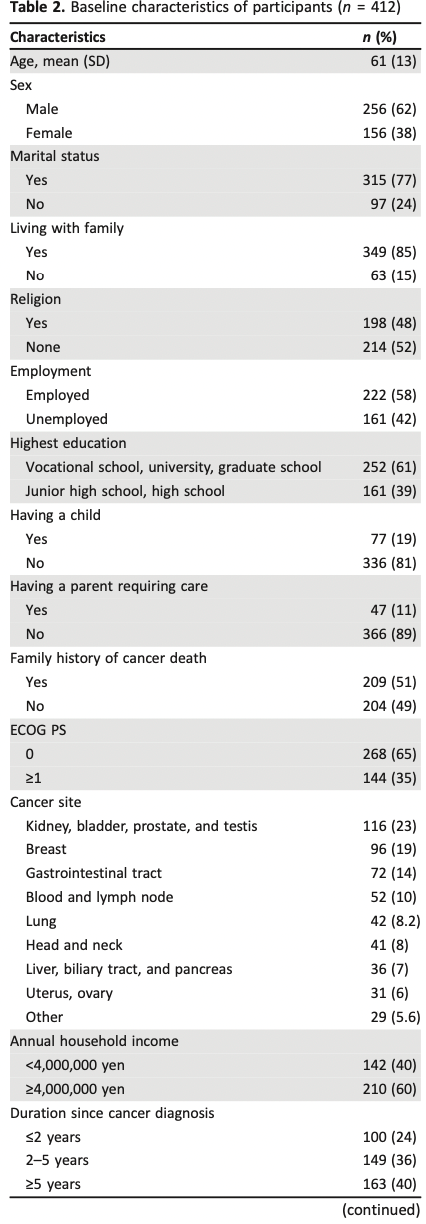
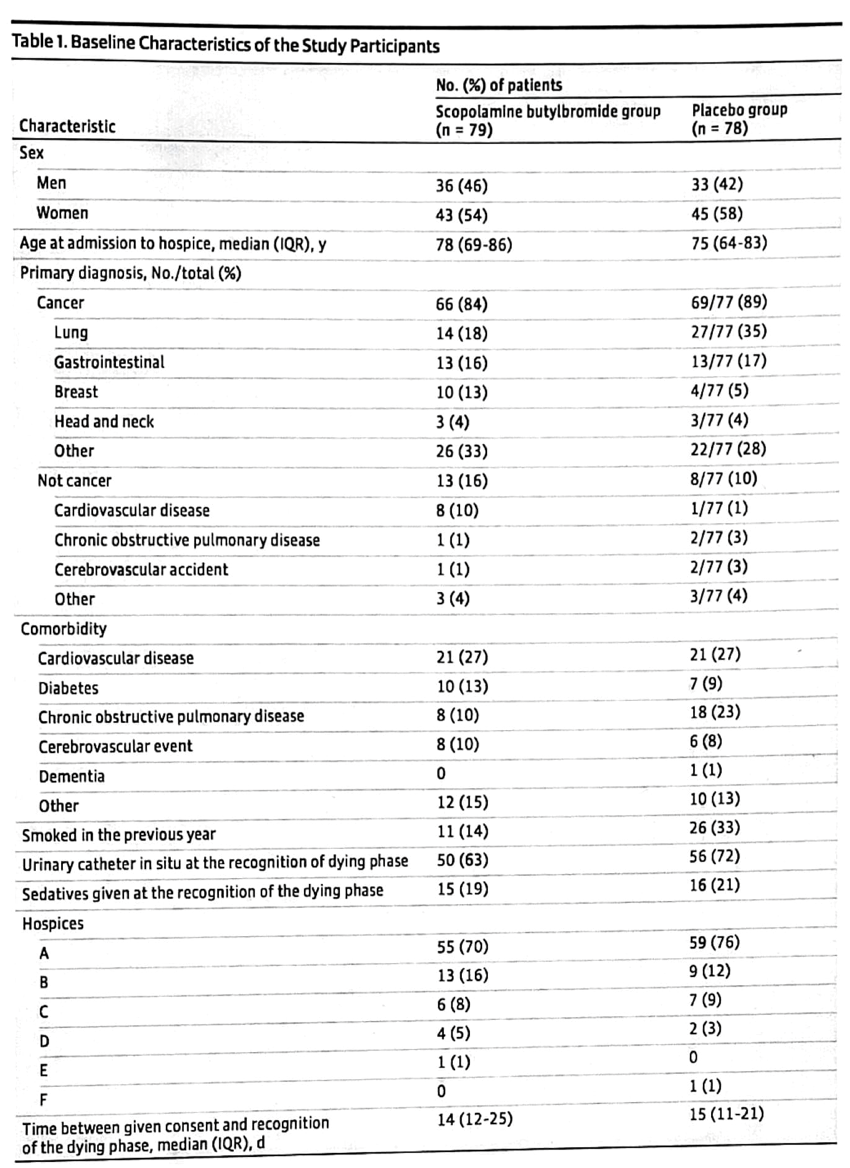
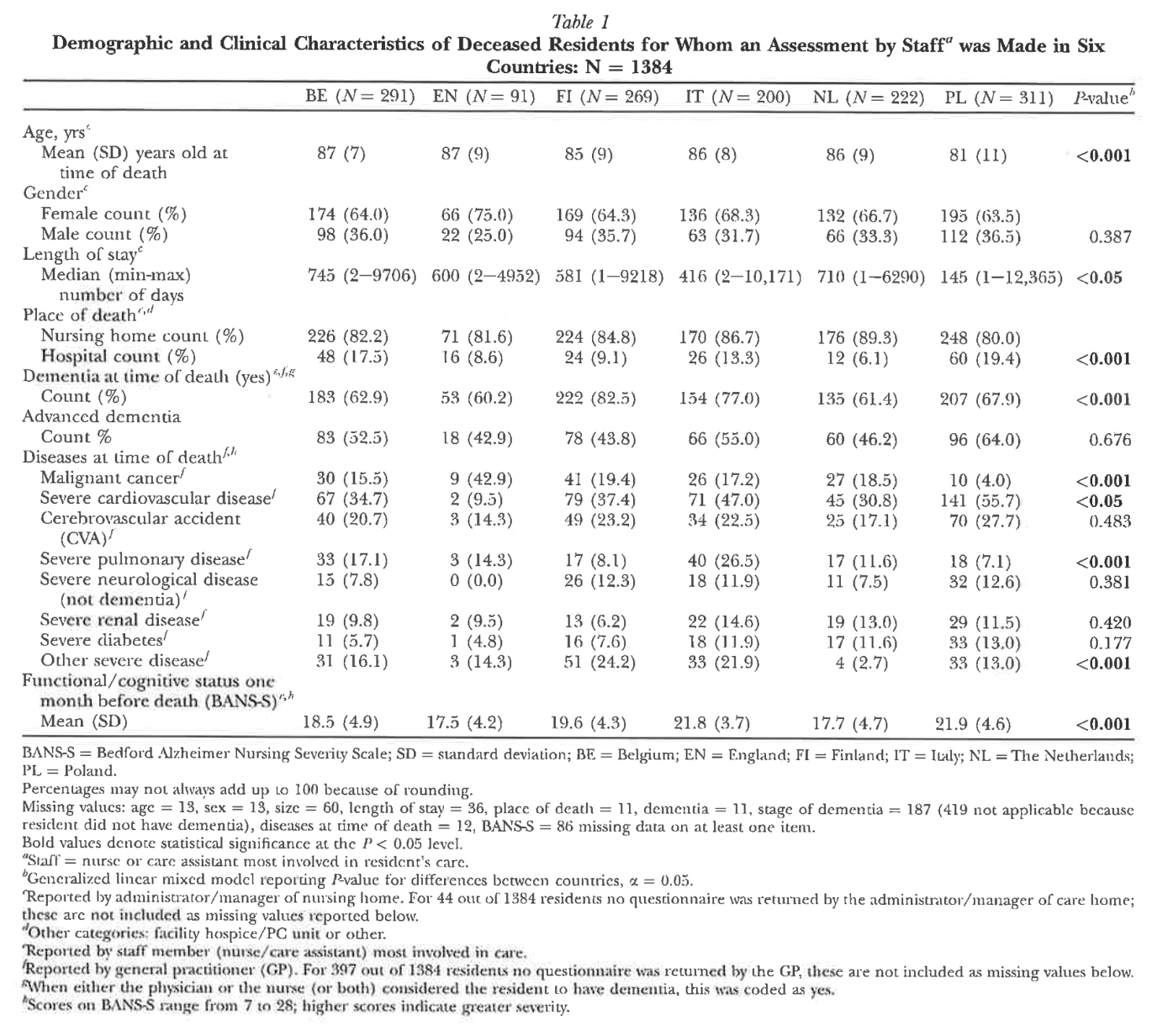
死亡時の平均年齢は、ポーランドで81歳、ベルギーとイギリスで87歳となっていた(表1)。入院者はほとんどが女性で、ポーランドの63.5%からイングランドの75%までの範囲であった。入所者は主に老人ホームで死亡した(ポーランドでは80%、オランダでは89.3%)。認知症は、フィンランドで最も多く(82.5%)、イングランドで最も少なかった(60.2%)。死亡時の疾患としては、悪性がん(42.9%)であったイングランドを除き、すべての国で重度の心血管疾患が最も多く報告されました(ベルギー34.7%~ポーランド55.7%)。機能的および認知的状態が最も悪かったのはポーランド(BANS-S平均スコア21.9)で、最も良かったのはイングランド(BANS-S平均スコア17.5)であった。
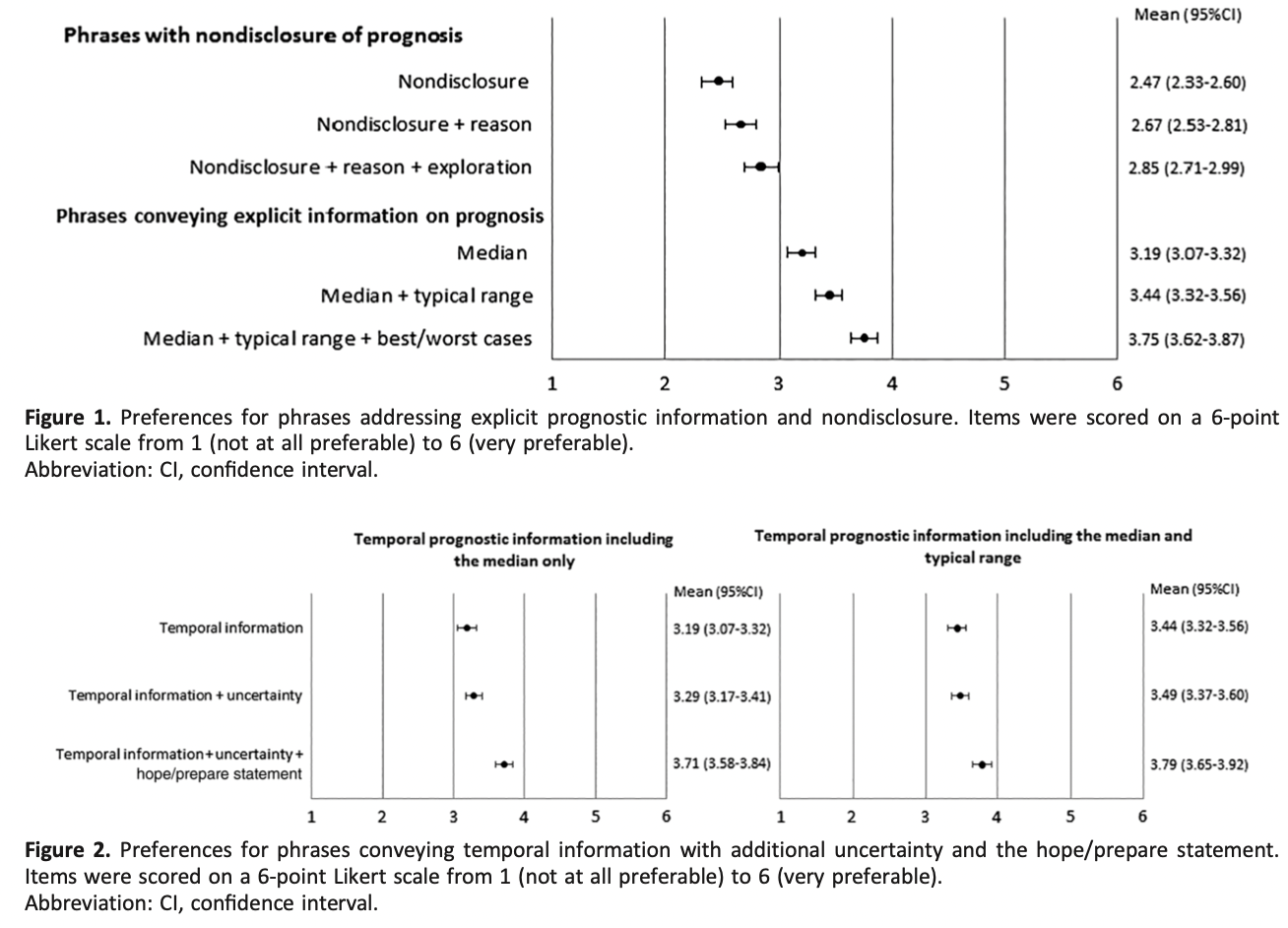
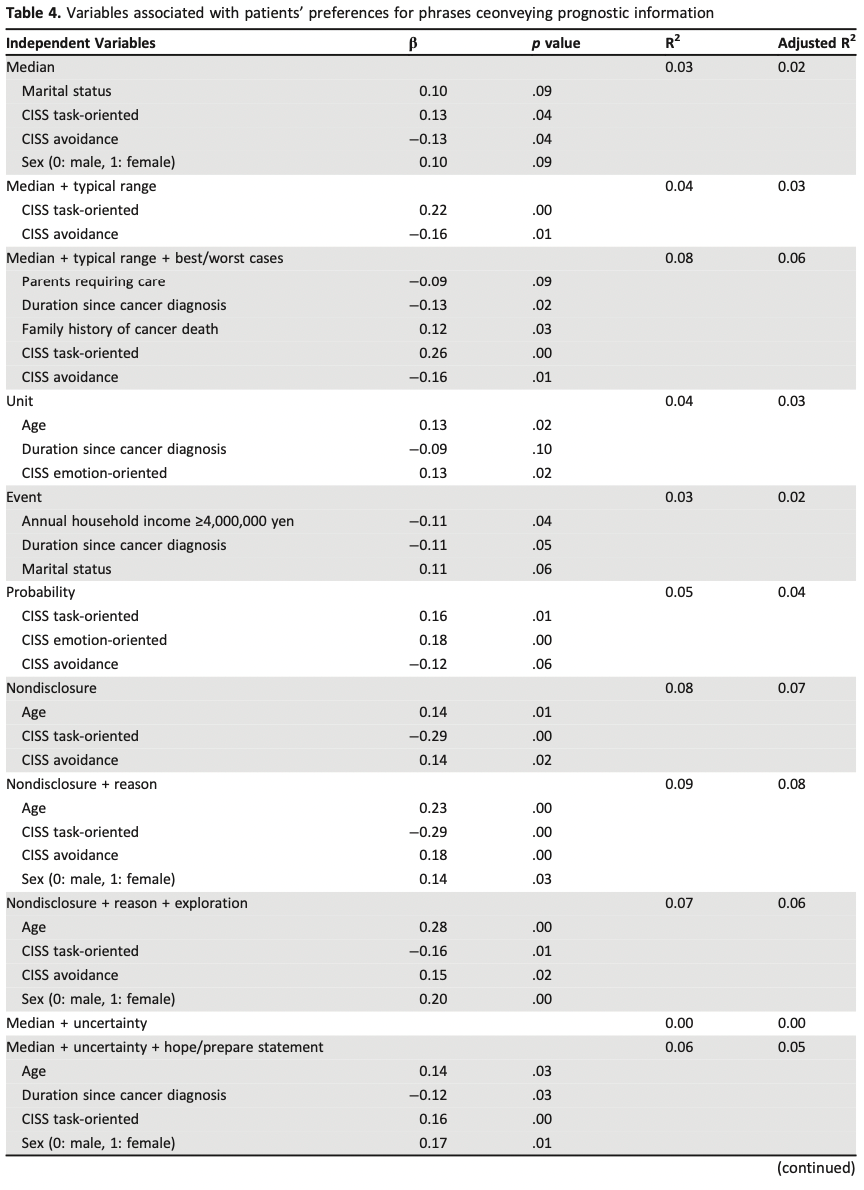
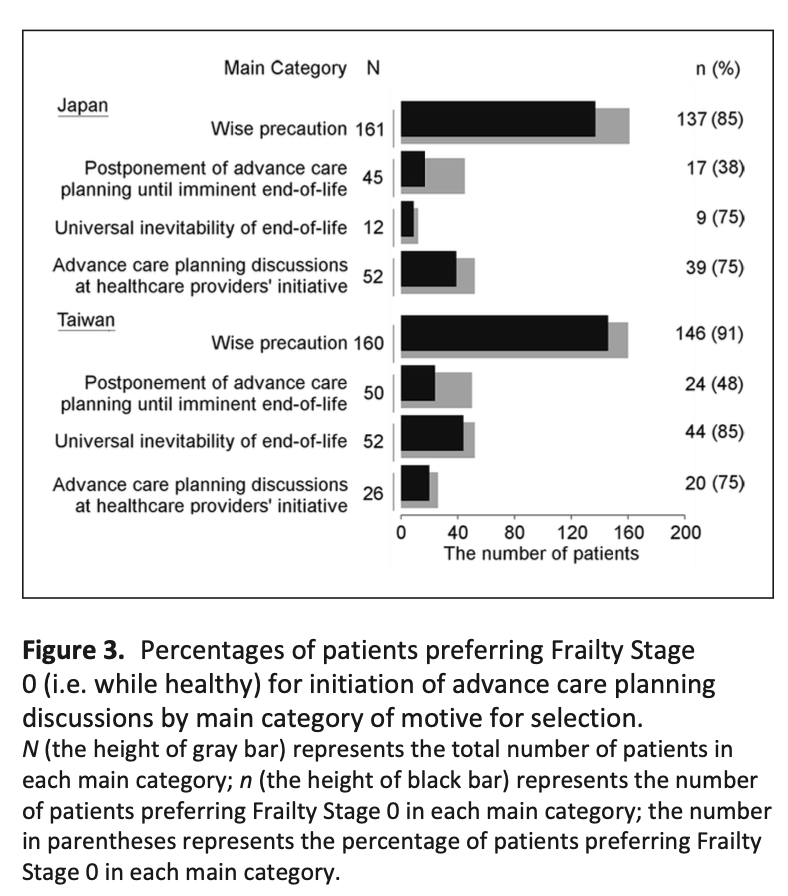
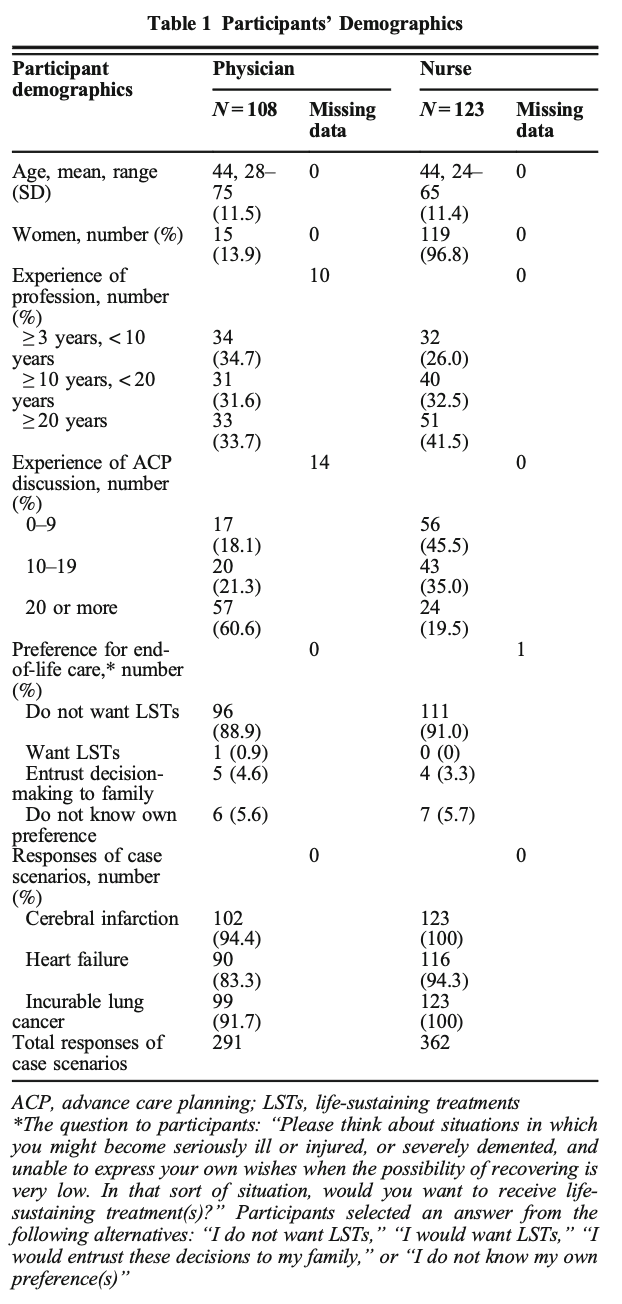
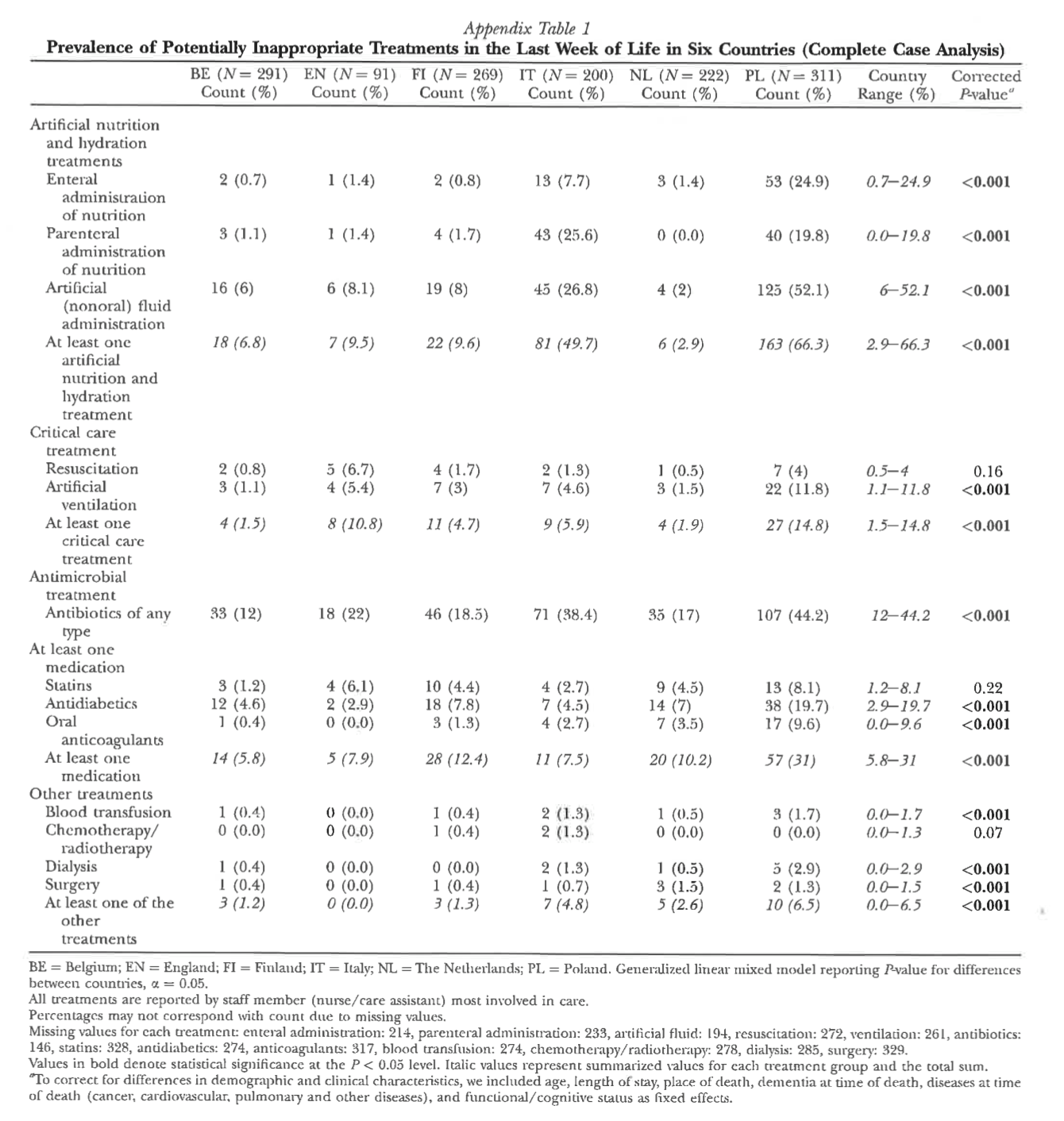
6カ国における、人生の最後の1週間における潜在的に不適切な治療の割合の違い
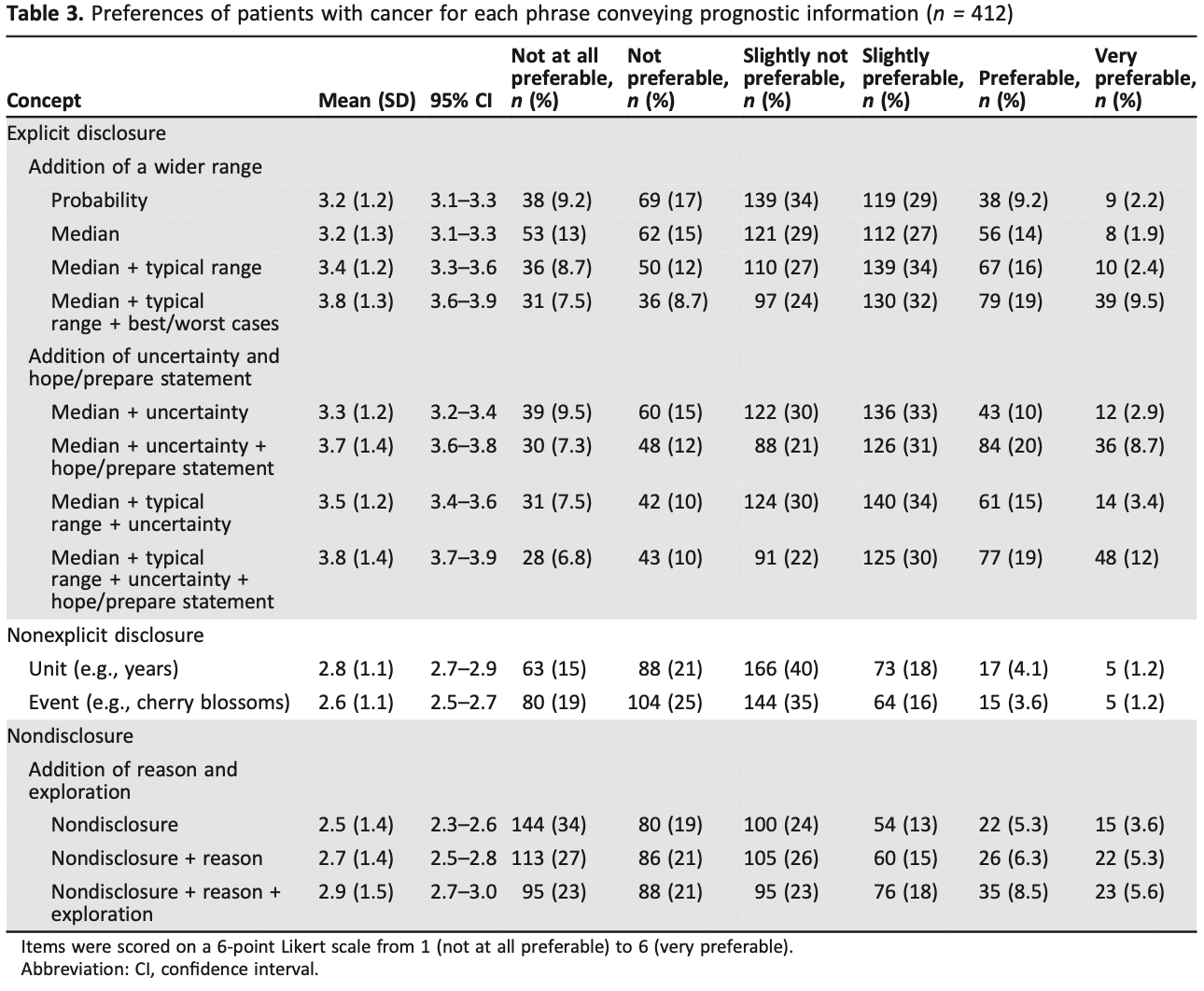
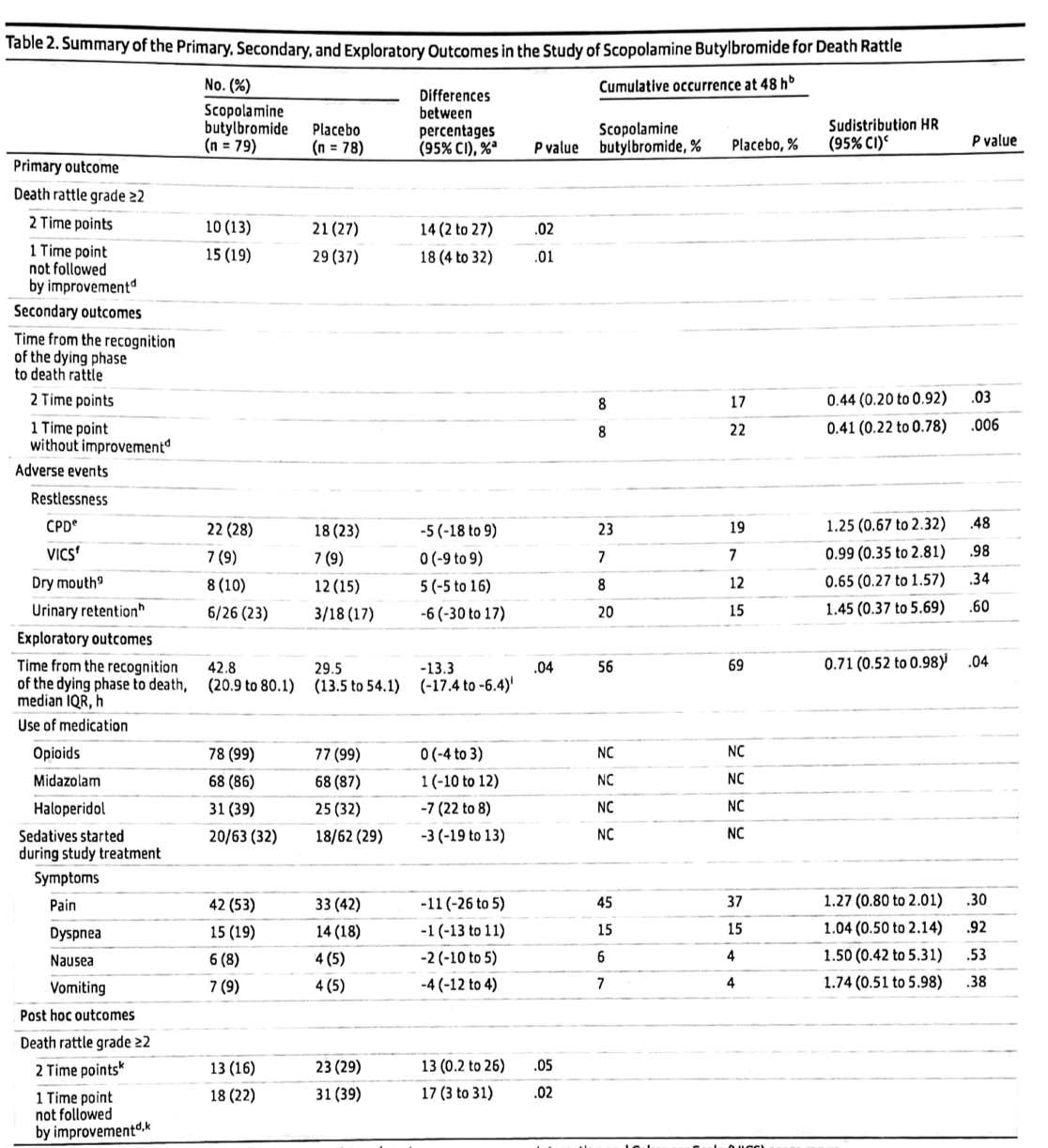
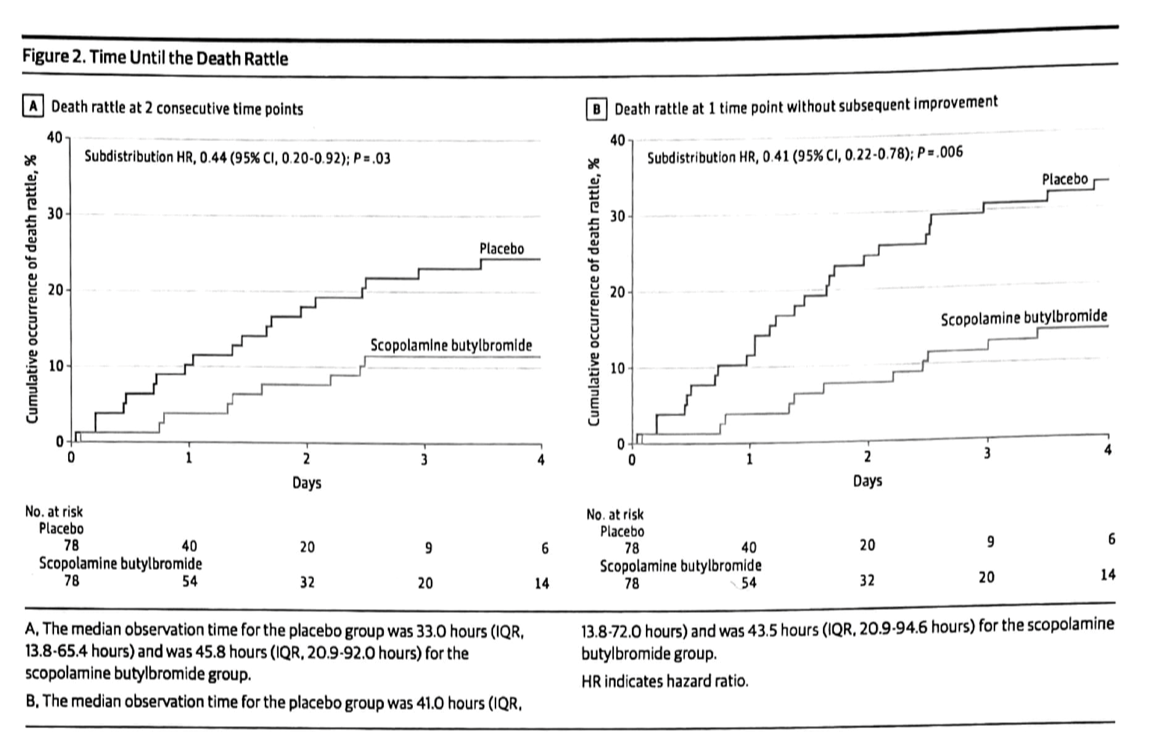
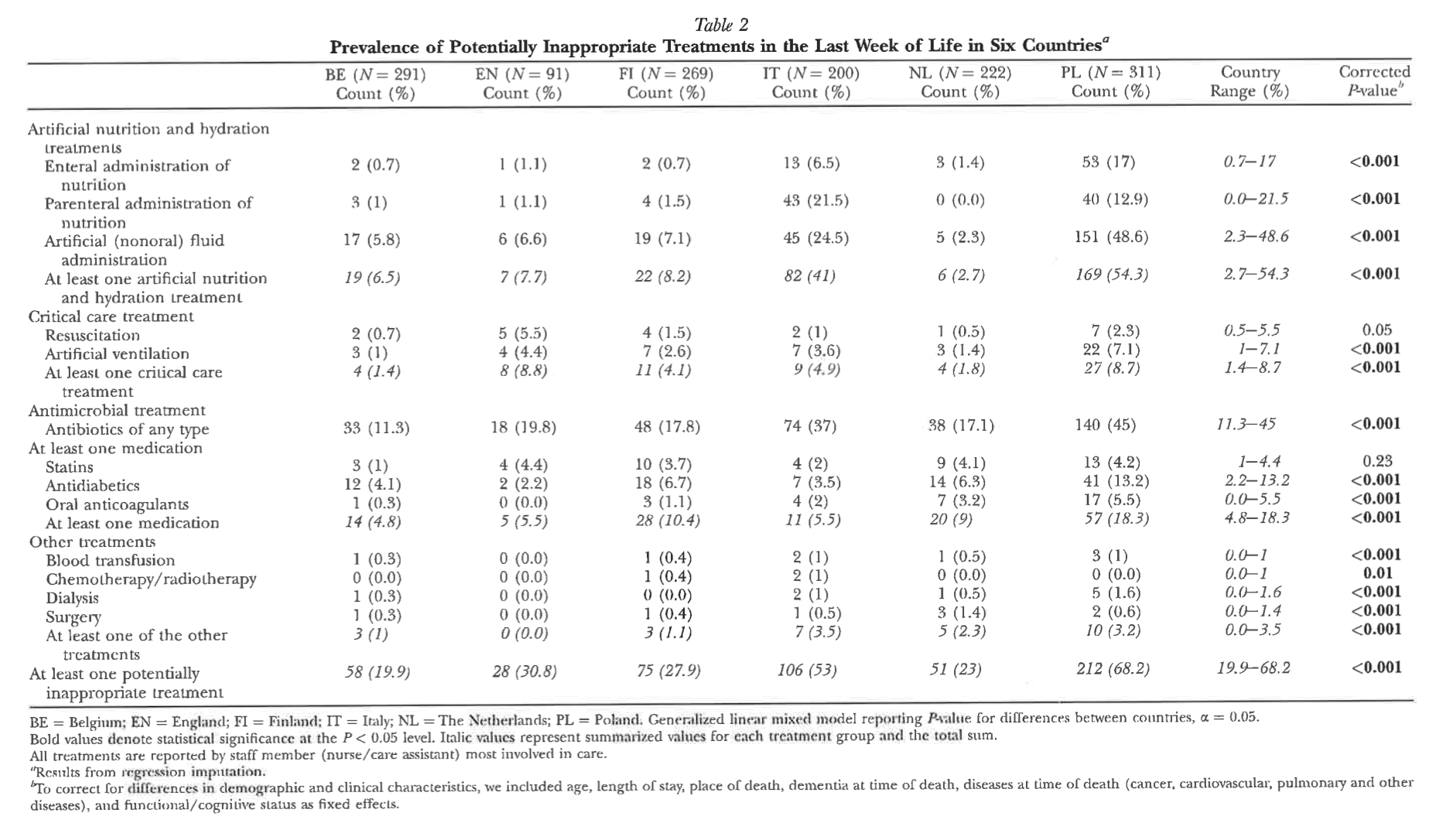
最後の1週間に少なくとも1つの不適切な治療を行った割合は、ベルギーの19.9%からポーランドの68.2%まで差があった(p<0.001)。人工的な栄養補給や水分補給は、ポーランドで最も多く(54.3%)、オランダでは最も少なかった(2.7%、p<0.001)。ポーランド(48.6%)とイタリア(24.5%)では輸液が最も多く使用されていた(p<0.001)。経腸栄養剤は主にポーランド(17%;p>0.001)で投与されていたのに対し、経管栄養はイタリア(21.5%;p>0.001)で多く使用されていました。すべての治療法のうち、抗生物質の使用が最も多く、ベルギーの11.3%からポーランドの45%まで、すべての国で使用されました(p<0.001)。
リスク因子調整の結果、これらの差は住民の特性によるものではなく、各国の適切なケアの違いを反映したものであると考えられた。
Discussion
ほとんどの治療法の存在割合は、国によって統計的に有意に異なっていた。
研究の強み
医療制度や緩和ケアの文化が異なる欧州6カ国の322の老人ホームの1,384人の入居者のデータを含めることができた。リスク調整を行うことで、本研究の結果が国ごとの存在割合の違いを反映しており、入居者の特性の違いに影響されていないことが確認されました。
研究の限界
①調査データから、特定の治療法が「不適切」な場合を推測することはできず、治療が行われた時点では、ある治療が不適切であるとは考えられなかったかもしれない。
②データは看護師個人から収集したため、リコールバイアスの可能性があります。
③治療の開始時期や臨床的な適応についての情報を収集していない。
④治療法によっては大量の欠損データ(最大で24%)があった。 → 不完全な症例と完全な症例の回帰帰納法による感度分析を行いました。その結果、主に同様の結果が得られ、欠損データの影響は小さいことがわかりました。
⑤入居者が病院で死亡した場合、老人ホームは人生最後の1週間の病院での治療に関する情報を持っていない可能性があり、これが過小評価につながる可能性があります。→ 病院で死亡した入居者は全体の15%に過ぎないことから、これによるバイアスの可能性は小さいと思われます。
臨床的意義
国による違いが大きいことから、文化的な違いを考慮して、介護施設のスタッフやGPが治療の意思決定や終末期の認識を行う際に役立つガイドラインを作成する必要がある。介護施設における事前のケアプランは、入居者、親族、介護者が将来のケアの目標や好みを話し合うのに役立つ可能性があるため、より大きな注意を払う必要がある。最後に、終末期のケアに関する会話や終末期のケアの身体的側面に関するスタッフのトレーニングが必要である。今回の結果は、政策立案者やその他の意思決定者が、老人ホームにおける終末期ケアの適切性を向上させるための公衆衛生政策や介入策を策定する際に利用することができ、また、国境を越えて優良事例を交換することができます。
Conclusion
老人ホーム入居者の人生最後の1週間における不適切と思われる治療の存在割合は、抗生物質の使用が一般的であったことを除いて、ほとんどの調査対象国で低かった。イタリアとポーランドでは,すべての治療がより多く行われており,特に人工栄養・輸液と抗生物質の投与が多かった。これらの違いは、法律、ケア組織、文化、緩和ケアに関する介護施設スタッフの知識や技術など、国ごとの違いを反映している。
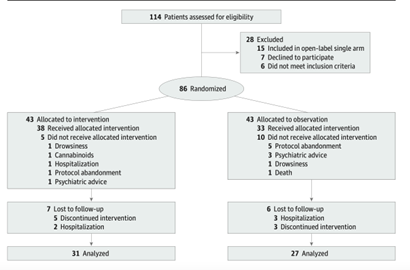
【開催日】
2021年10月6日(水)
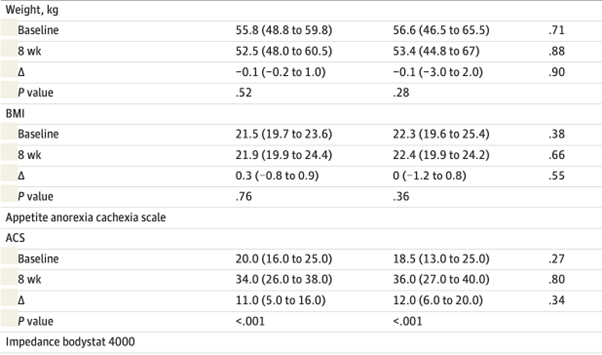
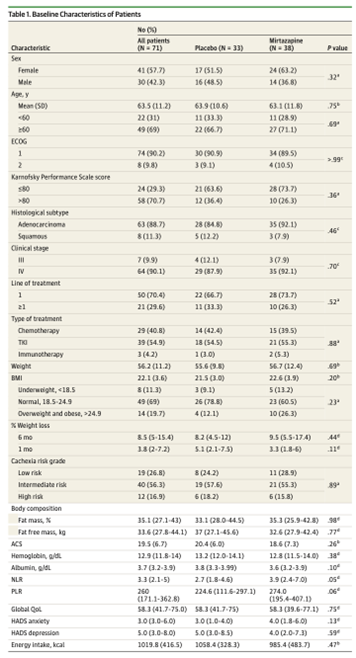 ・食欲スコアは、4週目と8週目に両群で有意に増加し、 両群間に有意差は認められなかった。
・食欲スコアは、4週目と8週目に両群で有意に増加し、 両群間に有意差は認められなかった。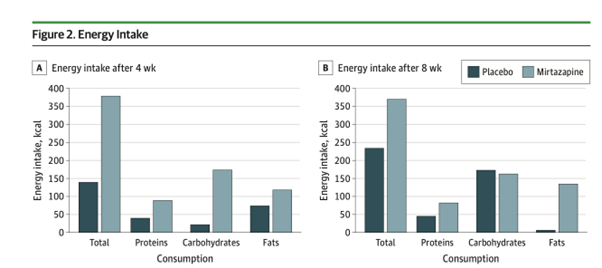
![]()
 ・対象者はうつ病と診断されない人であったが、抑うつを測るHADS-スコアはミルタザピン群で有意な改善を認めた
・対象者はうつ病と診断されない人であったが、抑うつを測るHADS-スコアはミルタザピン群で有意な改善を認めた